腎生検(超音波ガイド下経皮的腎生検)とは
腎臓病は症状がないことも多いですが、治療せず放置すると次第に腎機能が悪化し、血液透析が必要になったり、尿蛋白が増加しネフローゼ症候群になったりします。
腎生検は、下記の3点を知ることを目的として行います。
- 01腎疾患の原因の診断
- 02もっとも適した治療法の決定
- 03今後の予想される経過を知る
腎生検の適応と禁忌
- ● 腎生検の適応(行った方が良いと考えられる条件)は以下の条件があげられます。
- ア1日1.0g以上の尿蛋白がみられる場合
- イ原因不明の腎臓機能障害があり、画像検査で腎臓が小さく縮んでいない場合
- ウ血尿が持続し、進行する慢性腎炎が疑われる場合
- ● 腎生検の禁忌(腎生検を行ってはいけない条件)は以下の条件があげられます。
- ア慢性的な腎臓障害で、画像検査ですでに腎臓が小さく縮んでいる場合
- イ出血傾向や、コントロール不十分な高血圧のため血が止まりにくい場合
- ウ多発性のう胞腎の場合
- エ腎生検の実施中および検査後の安静が守れない方や指示に従えない場合
上記の様な条件に加え、個々の患者様の状態に応じて検査施行の是非を検討します。
検査の内容
事前に各種血液検査・尿検査・腎臓超音波などの検査を行います。また、静脈の点滴針、尿道カテーテルを入れます。
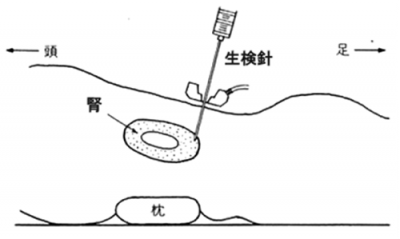
検査室で、うつ伏せに寝た姿勢で検査を行います。エコーで観察しながら背中から針を刺し、鉛筆の芯ほどの太さで長さ1~2cm程度の腎組織を採ります。十分な検体が取れるまで複数回穿刺することもあります。検査後は、翌朝までベッドの上で仰向けのまま絶対安静で過ごしていただき、血尿や腎臓周囲の出血がおこらないよう様子をみます。
検査自体の所要時間は1~2時間程度ですが、腎生検前の各種検査や腎生検後の経過観察のために1週間程度入院して行う場合が多いです。
合併症について
血流豊富な腎臓へ針をさすことによる血尿・出血、皮膚の細菌による感染、腎周囲の出血による発熱、薬剤アレルギーなどが代表的な合併症です。
日本腎臓学会の平成10年~12年の集計によると日本全国で1年間に約1万人の方が腎生検を受けています。軽い出血などの合併症(この場合、長めの安静臥床時間をとり自然止血を待ちます)が100人当たり2人程度生じました。
稀ではありますが重大な合併症として、大量の出血により輸血が必要になったり、腎摘術や塞栓術が必要になったことが、1000人当たり2人程度みられました。日本全国において最近3年間で不幸にして亡くなられた方が2名いました。約1万5千回の腎生検で1回の頻度になります。通常の腎生検の手順で行えば、かなり安全な検査法であります。
検査後、結果が出るまで
最終的な検査結果が出るまでは約1か月程度かかります。病態によっては、結果が出る前に治療を先行する場合もあります。
糸球体を10個以上含む組織が採取できれば有効な診断ができます。糸球体が十分に採取できない場合は腎臓全体の病変を代表しない可能性がありますが、何れにしても組織診断がなされます。ごく稀に糸球体が全く取れなかった場合は、後日再度同様に針生検を行なうか、あるいは開放腎生検という別の方法で腎生検を行なうか、あるいは再生検を行なわないかきめる必要があります。
退院後も再出血の危険性があるため、腎生検施行後2~3週間は腹圧をかける動作(重いものを持つ、いきむなど)や激しい運動は避ける必要があります
