腎移植について
提供者(ドナー)から腎臓の提供を受け、受腎者(レシピエント)に移植することで、腎不全の状態から回復する治療法です。血液透析や腹膜透析とともに、腎代替療法の一つとして位置づけられています。
腎移植には親族であるドナーの方から腎臓を一つ提供していただく生体腎移植と、脳死あるいは心臓死ドナーの方から腎臓を提供していただく献腎移植があります。
どちらもドナーの自発的な善意の提供意思に基づいた腎提供が行われます(献腎移植の場合はご家族の意思に基づいて行われる場合もあります)。
生体腎移植と献腎移植はそれぞれ利点とそうでない点があります。
| 生体腎移植 | 献腎移植 | |
|---|---|---|
| 利 点 |
|
|
| 問 題 点 |
|
|
腎移植の現状
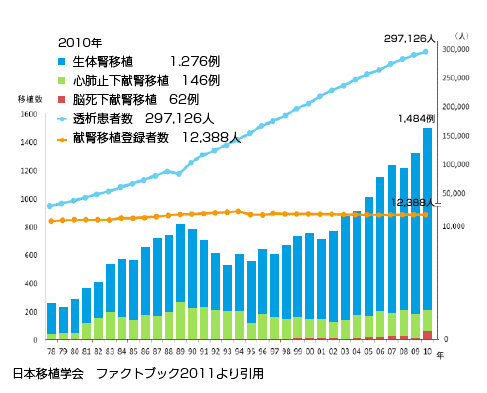
年間約1,500名の患者さんが腎移植を受けられており、そのうち約1,300名は生体腎移植、約200名は献腎移植を受けられています。
透析を受けながら献腎移植を待っている登録患者さんは約1万3,000人ですので、そのうち約2%弱の方のみしか献腎移植を受けられていない状況です。
腎移植の利点と問題点
以下のような利点が挙げられます。
腎移植を受けた患者さんの大半は、腎移植を受けてよかったと感じていらっしゃるという報告もあり、満足度の高い治療法と言えます。
腎移植の利点
- 透析治療からの解放・・・自由時間が増え、社会復帰しやすい。
- 腎不全の合併症からの解放・・・腎移植で合併症が改善したり進行しにくくなる
- 食事制限が緩和される・・・水分、カリウム、など
- より安全な妊娠・出産・・・ほぼ正常に近い胎内での赤ちゃんの発育が期待できる
- 透析療法よりも生命予後が良い(長生きできる可能性がある)
しかし、腎移植はバラ色の治療法ではありません。下記のような問題点もあります。
腎移植の問題点
- 腎移植後に透析が(再び)必要となることがある
拒絶反応やもともとの腎臓の病気が再発するなどして、移植腎の働きが悪化し、透析が必要となることがあります。
生着率(移植腎が働いて透析せずに過ごせる確率)は、生体腎移植の5年生着率が約90%、10年生着率が約70%です。献腎移植の成績は生体腎移植よりも約10%低いです。 これらの値は免疫抑制剤の進歩により2000年以降大きく改善してきています。 - 免疫抑制剤を飲み続ける必要がある
腎移植後の拒絶反応を防止するために免疫抑制剤を飲み続ける必要があります。 - 免疫抑制剤の副作用
様々な副作用が起こりえます。腎移植を受けた方の死因のTOP3は(1)心血管障害(2)感染症(3)悪性腫瘍ですが、免疫抑制剤がこれらに悪影響を与える可能性があります。
レシピエントとドナーの条件
レシピエントになることができる条件は下記のとおりです。
免疫抑制剤を使い続けることに伴うリスクが高い場合や、全身麻酔をかけられないほど悪い全身状態の場合は、移植手術を受けることができません。
レシピエントの条件
- 腎不全患者であること(透析を続けなければ生命維持が困難、または近い将来に透析を導入する必要がある方)
- 全身感染症がないこと
- 活動性肝炎がないこと
- 悪性腫瘍がないこと(治癒してから一定期間過ぎていれば可能)
- 全身麻酔・大規模長時間手術に耐えられる体力があること
- ある程度の自己管理ができる方。免疫抑制剤をきちんと内服したり、腎移植後の腎機能に応じた生活管理ができること。
ドナー(生体腎移植ドナー)の条件
ドナー(生体腎移植ドナー)の条件は下記のとおりです。
なお、あくまでも自発的な、見返りのない善意の腎臓提供の意思があることが大前提です。
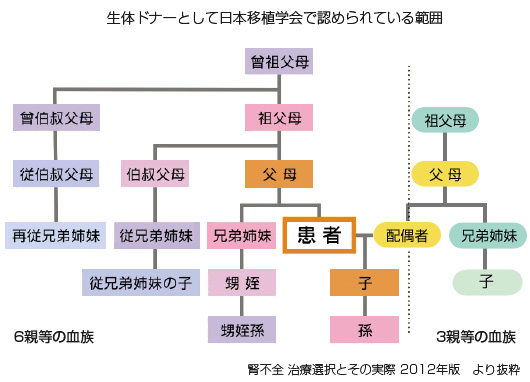
1.親族であること
親族とは、6親等以内の血族、3親等以内の姻族、配偶者を指します(下図参照)。
親族に該当しない場合は移植施設と日本移植学会の倫理委員会での承認が必要です。
2.成人であること
年齢の上限はありませんが、手術に耐えられる体力という点から、75歳ぐらいまでの方が多いです。
3.健康体であること
腎機能が正常、かつ、糖尿病・悪性腫瘍・感染症・膠原病・一部の精神疾患などがないこと。
4.組織適合性検査
リンパ球交差試験が陰性 = レシピエントの体内にドナーの腎臓を攻撃して悪化させるような抗体がない
(血液型やHLA型がレシピエントの方と異なっても腎移植は可能です。)
腎移植をうけた後の注意点
規則正しい、健康的な生活を心がける
腎移植後は健康な方とほぼ同じような生活が可能ですが、移植された腎臓の働きを長持ちさせるため、食事(暴飲暴食は避ける、塩分をとりすぎない、など)、適度な運動、禁煙を続ける、などの点に注意して健康的な生活を送る必要があります。
これらは、移植後に免疫抑制剤の副作用で起こりやすい高血圧、糖尿病、脂質異常症、肥満の予防や治療にも効果的です。
合併症の予防
腎移植後の拒絶反応を防ぐため、免疫抑制剤は決められた量を決められた時間に服用することが大切です。また、定期的に外来を受診して腎機能が悪くなっていないかを確認する必要があります。
感染症は特に腎移植をしてから半年までの間に多いため、この時期は人ごみに不必要に近づかない、マスクを着用するなどの対策で予防します。定期的に外来を受診して感染症に罹っていないかを検査します。腎移植後半年以降も感染症に対する注意は必要です。
悪性腫瘍(がん)の有無を調べる検査や、動脈硬化性疾患の有無を調べる検査、その他すでに罹っている疾患の状態を調べる検査などを定期的に行って行く必要があります。
生体腎移植ドナーの安全性
腎臓摘出手術による死亡率は、医学が進歩した現代では限りなくゼロに近いと言われています。
手術に関連する生命にかかわらない合併症として、手術の傷の感染、出血、ヘルニアなどが数%の確率で起こるとされています。
腎臓をひとつ提供した後の腎機能は提供前の70~75%程度に低下します。その後はほぼ変化しないとされていますが、腎臓に悪影響を及ぼす合併症(たとえば高血圧、糖尿病など)が出現してきた方は腎機能が悪化していく可能性が否定できず、注意が必要と考えられます。
高血圧やタンパク尿の出現は数%の方にみられるとされています。
東大病院ではドナーの方の腎提供後の健康に配慮するため、ドナーの方に定期的な受診・検査をお願いしています。
東大病院における腎移植診療
- 東大病院では腎移植前の検査、手術の前後、腎移植後の外来、移植後合併症の治療、すべての段階で腎臓内科と泌尿器科が協力して診療を行っています。特に、腎移植後は高血圧や糖尿病の悪化、感染症、拒絶反応などといった内科的な合併症が起こりえるため、腎移植に精通した腎臓内科医が診療を行うことで、合併症の早期発見・治療につながると考えられます。
- 生体腎移植ドナーの腎摘出に伴う腎機能低下については、腎提供後は提供前の70%程度になるがその後はほぼ変化しないと言われています。しかし、腎提供後に高血圧や糖尿病など腎臓に悪影響を及ぼす病気が出現した場合、ドナーの腎機能が低下する危険性があります。従いまして、ドナーの方も腎提供後定期的に通院していただき、腎機能の悪化や全身合併症がないかどうかを定期検査で調べてさせて頂いています。
- 献腎移植を待っている患者さんは、透析を受けながら長期間待機しなければならないことが多いです。その間、献腎移植を希望して臓器移植ネットワークに登録した当初は無かった様々な合併症が出てくる可能性があります。東大病院では、透析主治医の先生と連携しながら献腎移植を待っている患者さんの定期検査を行うことで合併症の早期発見・治療に努めています。
